目次
胃がん検診、あなたはどう選ぶ?まずは知ってほしいこと
「胃がん検診って、受けたほうがいいの?」そんな疑問を持つ方は少なくありません
忙しい日々の中で、検診はつい後回しになりがちです
しかし、胃がんは早期発見でほぼ完治が可能な病気。だからこそ、検診の選択が命を左右することもあるのです
現在、日本では「対策型胃がん検診」として、バリウム検査と胃カメラ(内視鏡検査)の2つの方法が用意されています
自治体によっては、50歳以上の偶数年齢の方を対象に、無料または低価格で受けられる制度も整っており、神戸市でもそのような取り組みが行われています
とはいえ、「バリウムと胃カメラ、どちらがいいの?」と迷う方も多いでしょう
以前はバリウム検査が主流でしたが、胃カメラも年々進歩し、より簡便・安全に直接胃の粘膜を観察できる、より精度の高い診断が可能な検査となっています
この記事では、なぜ胃カメラがよりおすすめなのか、その理由を医学的根拠とともに解説していきます
「痛そう」「怖い」といったイメージを持っている方にも、安心して一歩を踏み出していただけるような情報をお届けします
検診は、健康な人こそ受けるべきもの
未来の自分のために、今できる予防を始めましょう
「思ったより速かった!」—胃カメラ検診はスピード勝負
胃カメラは道具の進歩だけでなく、私たち内視鏡専門医の技術の進歩により格段に速くなっています
私たち消化器内科医は消化器外科の先生が外科手術の技術を磨かれている時間に、朝から晩まで毎日胃カメラ・大腸カメラの内視鏡技術を磨く生活をしてきました
ですので年々、内科と外科の分業化が進み、基本的に胃カメラ・大腸カメラは消化器内科医が行っています
実際に胃カメラが体内に入っている時間は何も処置をしなければ5分未満ですが、わたしが強調したいのは速くなったのは検査時間だけではなく、検査前後も含めた所要時間が非常に短くなっていることです
以前は内視鏡そのものが太く、鎮静剤を使用しないと多くの方にとって非常に辛い検査でした
しかし、当院で採用している内視鏡検査機器は、大学病院でも採用されているオリンパス社のEVIS X1という機器で、細い5.4mmの胃カメラでも太い胃カメラと同等の高い画質で検査が可能になっています
5.4mmと非常に細い胃カメラを使用していますので、多くの方は喉の麻酔を十分に行えば、大きな苦痛なく検査が可能です
その結果、鎮静剤を使用しなければ、9時から検査を開始し、9時半過ぎには帰路についています
ですので、当院では8割以上の方が鎮静剤を使用せずに胃カメラを受けて、スキマ時間を有効に活用しています
鎮静剤で眠っている間に検査を受けることも一つの方法ですが、5分間の頑張りで一日のスキマ時間に検査を受けることも是非ご検討ください
鎮静剤の使用に関してお悩みの方はこちらの記事もご参照ください 「鎮静剤、ほんとに必要?」—使う前に知っておきたい“もったいない”という視点
当院で使用している鎮静剤は目覚めが早く、ふらつきも残りにくい薬剤を使用していますので、こちらもおすすめです
「まだ大丈夫」は危険!胃がんのリアルな統計とリスク
胃がんは、かつて日本人の死因のトップに君臨していた病気です
近年は医療の進歩や検診の普及により、発症率・死亡率ともに減少傾向にありますが、それでも油断は禁物です
国立がん研究センターの統計によると、がんによる死亡率ランキングでは、男性で第2位、女性でも第4位に位置しています
つまり、性別や年齢を問わず、誰にでもリスクがある病気なのです
特に怖いのは、初期の胃がんにはほとんど症状がないこと
自覚症状が出る頃には進行しているケースも少なくありません
胃がんは「沈黙の病」とも言われ、気づいたときには手遅れということもあるのです
だからこそ、定期的な検診が重要なのです
「若いから大丈夫」「食生活に気をつけているから平気」と思っていても、胃がんは静かに進行します
実際、ピロリ菌感染歴のある人や慢性胃炎を持つ人は、年齢に関係なくリスクが高まります
検診は、症状がない人こそ受けるべきもの
予防医療の第一歩として、胃がん検診を生活習慣の一部に取り入れてみてください
早期発見であれば、内視鏡による切除だけで完治するケースも多く、入院も短期間で済みます
命を守るための小さな一歩が、あなたの未来を大きく変えるかもしれません
バリウム vs 胃カメラ!あなたに合う検診法はどっち?
胃がん検診には、大きく分けて2つの方法があります。ひとつは昔ながらのバリウム検査
もうひとつは、内視鏡を使って直接胃の中を見る胃カメラ検査です
それぞれに特徴があり、どちらを選ぶかは目的や体調、検査への抵抗感などによって異なります
バリウム検査は、X線で胃の形や動きを確認する方法です
自治体の集団検診でも広く採用されており、費用も安価です
しかし、バリウム検査では粘膜の微細な変化やピロリ菌感染の有無、慢性胃炎の程度など、胃がんのリスクに直結する情報までは得られません
一方、胃カメラは、粘膜の状態を直接観察できるため、ピロリ菌の感染歴や炎症の程度を高精度で判断できます
わたしたちのような経験豊富な内視鏡医であれば、「今ピロリ菌がいるのか」「過去に感染していたのか」「一度も感染していないのか」まで見極めることが可能です
これは、胃がんの一次予防やリスク評価において非常に重要なポイントです
また、胃カメラではポリープや潰瘍などの異常をその場で確認でき、必要に応じて組織を採取して病理検査を行うことも可能です
つまり、診断と治療の第一歩が同時に踏み出せるのです
検診の目的は、単なる“発見”ではなく“予防”と“早期対応”
その意味でも、胃カメラはより多くの情報を得られる優れた選択肢なのです
怖い・痛いというイメージがあるかもしれませんが、最近では当院でも採用している細径内視鏡が非常に高画質になっており、負担の少ない検査が可能になっています
ぜひ一度、胃カメラ検診を検討してみてください。
胃がんの黒幕!?ピロリ菌との深すぎる関係
胃がんの予防を語るうえで、見逃せない存在が「ヘリコバクター・ピロリ菌」
この菌は胃の粘膜に住み着き、慢性的な炎症を引き起こします
長期的な炎症は粘膜の萎縮を招き、やがて胃がんのリスクを高めるのです
実際、日本人を対象とした大規模調査では、ピロリ菌陽性者の胃がん発症率は約2.9%、陰性者では0%
さらに除菌治療を受けた人では1.56%、未治療群では7.6%と、除菌によってリスクが約35%も減少するという報告もあります
この“黒幕”ピロリ菌の有無を見極めるには、胃カメラが最も有効です
内視鏡では粘膜の色調や血管の走行、微細な凹凸まで観察でき、感染歴や炎症の程度を高精度で判断できます
必要に応じて組織を採取し、病理検査に回すことも可能ですが、これはバリウム検査では絶対にできないことです
つまり、胃カメラは「見える」だけじゃなく、「見極める」「予防する」「早期対応する」ための検査
検診の質を高めるためにも、胃カメラは圧倒的に有利な選択肢なのです
命を救う検査!胃カメラで死亡率が67%減少
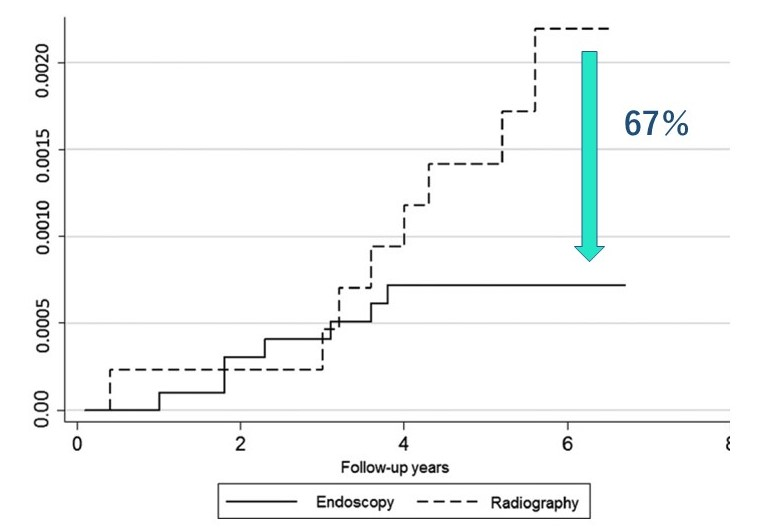
「検診を受けても、結局がんになる人はなるんじゃないの?」そんな声を聞くことがあります
しかし、実際には検診の方法によって、胃がんによる死亡率に大きな差が出ることが分かっています
特に、胃カメラによる検診は、命を救う可能性が高い検査なのです
ある研究では、胃カメラ(内視鏡)によるスクリーニングが、バリウム検査と比較して胃がんによる死亡率を67%も減少させるという結果が示されました(https://pubmed.ncbi.nlm.nih.gov/26432528/)
もちろん、研究には限界や条件がありますが、それでもこの数字は非常にインパクトがあります
つまり、検診の方法を変えるだけで、助かる命が増える可能性があるということです。
バリウム検査は、胃の形や動きをX線で確認する方法で、一定の効果はあります
しかし、粘膜の微細な変化やピロリ菌感染の有無、慢性胃炎の程度など、がんのリスクに直結する情報は得られず、予防や早期発見には限界があるのです
一方、胃カメラでは、粘膜の状態を直接観察できるため、がんの兆候を見逃しにくく、リスク評価も正確に行えます
さらに、異常があればその場で組織を採取して病理検査に回すことも可能
診断と治療の第一歩を同時に踏み出せるのが、胃カメラの強みです
まとめ:胃カメラによる胃がん検診の重要性
現在、自治体の対策型検診では、費用対効果の観点から「50歳以上を対象に2年に1回」という頻度が推奨されています
しかし、消化器内科医としては「リスクがある方には毎年受けてほしい」というのが本音です
早期発見のチャンスを逃さないためにも、定期的な検診は欠かせません
胃がんは、早期に見つければほぼ完治が可能な病気です
だからこそ、検診の質にこだわることが大切
あなたの命を守るために、胃カメラという選択肢をぜひ前向きに考えてみてください

日本消化器病学会 専門医
日本消化器内視鏡学会 専門医
日本消化器内視鏡学会 上部消化管内視鏡スクリーニング認定医
日本消化器内視鏡学会 下部消化管内視鏡スクリーニング認定医
日本炎症性腸疾患学会
日本内科学会 認定内科医

